専門医が解説!大腸憩室炎について
大腸憩室炎について
「お腹の左下がズキズキ痛む」「熱も出てきた」…その症状、もしかしたら「大腸憩室炎」かもしれません
大腸憩室炎は、適切な治療を受ければきちんと治る病気ですが、時に重症化し、緊急手術が必要になることもあります。古畑病院では、消化器・内視鏡の専門医が、大腸憩室炎の症状や原因、最新の治療法から再発予防まで、一人ひとりに合わせた最適な治療をご提案いたします。
- 専門医による診断
- 早期発見・治療
- 再発予防サポート
- 大腸カメラ完備
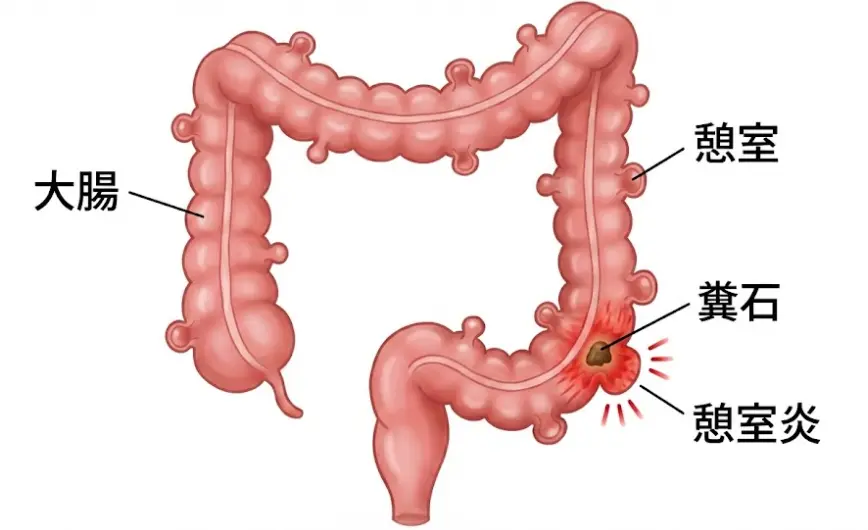
大腸憩室・憩室炎とは?
大腸の壁の弱い部分が、圧力などによって外側にぽこっと飛び出し、小さなくぼみ(ポケット)のようになったものを「憩室(けいしつ)」と呼びます。これは日本人の約25~30%に見られ、多くはCT検査や大腸内視鏡検査の際に偶然発見されます。憩室があるだけでは特に症状はなく、この状態を「大腸憩室症」と言います。この憩室に炎症が起こり、腹痛や発熱などの症状が出た状態が「憩室炎」です。
🔍 憩室炎の原因
憩室炎は、もともと薄い憩室の壁が、腸の圧力や食べ物の摩擦でダメージを受けることで、小さな穴が開いておなかの中に細菌が広がることが原因と考えられています。
憩室炎の症状

憩室炎の主な症状は、持続する腹痛です。 「軽く触れるだけで痛い」「歩くとお腹に響く」といった場合は、重症化している恐れがあります。
⚠️ 重要:症状が軽い場合は数日で自然に治まることもありますが、痛みが強い場合や高熱がある場合は、すぐに医療機関を受診してください。
診療の流れ
問診や触診などの診察から症状を把握します。
血液検査やCTスキャンで炎症の有無を確認し、症状の原因を確認します。
検査結果をもとに、憩室炎の重症度を判断します。
重症度に応じて、外来治療か入院治療かを判断します。
検査と診断

憩室炎の診断を確定し、重症度を判断するために採血、画像検査を行います。
🩸 血液検査
体内でどのくらいの炎症が起きているかを、白血球やCRPといった数値で確認します。
🔬 CTスキャン
憩室炎の診断で最も有用な検査です。お腹の断面を撮影することで、大腸の壁が厚くなっている様子や、炎症が周囲に広がっている状態を正確に捉えることができます。また、膿のたまり(膿瘍)や腸に穴が開く(穿孔)といった危険な合併症が起きていないかも確認できます。

📡 超音波(エコー)検査
放射線の被ばくがなく、手軽に行える検査です。CTと同様に炎症の様子を確認できますが、検査を行う人の技術によって診断の精度が左右されることがあります。
🧲 MRI検査
放射線を使わずに、より詳しく体の中を見ることができる検査です。CTと同様に有用ですが、緊急時にはCTの方が迅速に行えることが多いです。
憩室炎の治療法

🚫 禁食
腸を休ませるために食事を控えます。
💊 痛みの管理
経口の鎮痛薬で痛みを和らげます。
💉 抗生物質
細菌による炎症を抑えます。
🍽️ 食事療法
炎症が改善したら水分やゼリーから始め、徐々に普段の食事へ戻していきます。
以下の場合は、入院のうえ、点滴で水分・栄養・抗生物質を投与します。
🔄 憩室炎を何度も繰り返す
💊 薬で症状がすっきり治まらない
※ 上記の患者さんは1年後・5年後の生活の質が保存的治療より優れています
📊 憩室炎の予後
ほとんどの患者さんは保存的治療で回復し、死亡率はごくわずかです。
治療後に16〜42%の患者さんが再発すると報告されています。
腸に穴が開く「穿孔」を起こし緊急手術が必要な場合、死亡率は15〜25%と非常に高くなります。
🛡️ 再発を予防するために
一度憩室炎が治っても、憩室そのものがなくなるわけではないため、再発する可能性があります。再発予防には、日々の生活習慣の見直しがとても大切です。
野菜、果物、海藻、きのこ類を積極的に食事に取り入れ、便通を良くしましょう。
便を柔らかくし、排出しやすくします。
ウォーキングなど、腸の動きを活発にする運動を習慣にしましょう。
禁煙や、肥満であれば減量を心がけましょう。
🏥 重症化を防ぐために

大腸憩室炎は、早期に診断し、適切な治療を行えばきちんと回復が見込める病気です。しかし、自己判断で痛みを我慢すると重症化するリスクがあります。
繰り返す腹痛や気になる症状がございましたら、決して放置せず、お気軽に当院の消化器内科にご相談ください。専門医が的確な診断と、一人ひとりに合わせた最適な治療をご提案いたします。
よくあるご質問
📋 原因・リスク
憩室炎はどうして起こるのですか?
+主に2つの原因が考えられています。
💥 腸へのダメージ:硬い便や腸内の圧力によって憩室の壁が傷つき、小さな穴(微小穿孔)が開くことで炎症が始まると考えられています。
🦠 腸内環境の変化と慢性的な炎症:腸内にすむ細菌のバランス(腸内フローラ)が乱れたり、体質的に炎症が起きやすい状態だったりすることも、発症に大きく関わっているとされています。
憩室炎のリスクを高める要因は何ですか?
+以下の要因がリスクを高めることが知られています。
🍖 食事:赤身肉の多い欧米型の食生活はリスクを高めます。一方、食物繊維の豊富な食事はリスクを下げます。
⚖️ 肥満:特に内臓脂肪が多いと、憩室炎やその合併症のリスクが著しく高まります。
🚶 運動不足:活発な運動習慣はリスクを下げます。
🚬 喫煙:特に腸に穴が開く「穿孔性憩室炎」のリスクを上げます。
💊 痛み止め:NSAIDsやアスピリンなどを日常的に使用しているとリスクが高まります。
🍽️ 食事について
炎症が起きているとき(急性期)の食事はどうすればいいですか?
+お腹の痛みや発熱がある時期は、腸を休めることが最も大切です。食事は一時的に控え、水分補給を中心にするか、消化の良い「流動食」にします。具体的には、具のないスープ、スポーツドリンク、ゼリー、果肉のないジュースなどが適しています。痛みが治まってきたら、おかゆやうどんなど、柔らかくて消化の良い食事から徐々に再開し、普段の食事へと戻していきます。
治ったあと(再発予防)の食事はどうすればいいですか?
+炎症が完全に治まったら、再発予防のために「食物繊維」を多く含む食事を心がけることが推奨されています。野菜、果物、全粒穀物(玄米や全粒粉パンなど)、豆類などを積極的に取り入れましょう。食物繊維は便通を整え、大腸にかかる圧力を下げる効果が期待できます。
種(たね)やナッツ類は避けたほうがいいですか?
+いいえ、避ける必要はありません。以前は、イチゴの種、ゴマ、ナッツ、ポップコーン、トウモロコシなどが憩室に詰まって炎症の原因になると考えられていました。しかし、大規模な調査の結果、これらの食品を食べても憩室炎の発症や再発のリスクは上がらないことが証明されています。現在はこれらを制限する指導は行われていません。
お肉は食べてもいいですか?
+赤身肉(牛肉、豚肉、羊肉など)の食べ過ぎは、憩室炎のリスクを高める可能性があるとされています。再発予防の観点からは、赤身肉の摂取を控えめにし、代わりに鶏肉や魚などを選ぶことが勧められます。
🏃 生活習慣
運動はしたほうがいいですか?
+はい、活発な運動は憩室炎のリスクを下げる効果があります。ジョギングやランニングなどの運動習慣がある人は、そうでない人に比べて憩室炎になりにくいという報告があります。無理のない範囲で体を動かすことをお勧めします。
体重は関係ありますか?
+はい、肥満は憩室炎のリスク因子の一つです。特に内臓脂肪が多いと、憩室炎になりやすく、また重症化もしやすいことがわかっています。適正体重を維持することが再発予防につながります。
タバコやお酒は影響しますか?
+喫煙は憩室炎の発症リスクを高めるだけでなく、穴が開く(穿孔)などの重症化リスクも高めます。再発予防のためには禁煙が強く推奨されます。アルコールについては、過度の飲酒がリスクになる可能性がありますので、飲み過ぎないように注意しましょう。
痛み止め(鎮痛薬)の使用で気をつけることはありますか?
+ロキソニンやイブプロフェンなどの非ステロイド性抗炎症薬(NSAIDs)やアスピリンの常用は、憩室炎や憩室からの出血のリスクを高めることが知られています。心臓病の予防などで医師から処方されている場合を除き、これらの痛み止めを漫然と使い続けることは避けたほうが無難です。
整腸剤などの薬で再発を予防できますか?
+現時点では、メサラジン(抗炎症薬)、リファキシミン(抗菌薬)、プロバイオティクス(整腸剤)などが憩室炎の再発を確実に防ぐという十分な証拠はありません。そのため、基本的には薬に頼るのではなく、食事や運動といった生活習慣の改善が予防の中心となります。
⚠️ 合併症・関連疾患
憩室炎の合併症にはどのようなものがありますか?
+患者さんの約5%に合併症が発症すると報告されています。主な合併症は以下の3つです。
🩺 膿瘍(膿のたまり):小さい場合は点滴治療、大きい場合は経皮的ドレナージ(管で膿を排出)で治療します。
🚨 穿孔(腸に穴が開く):汎発性腹膜炎の場合は緊急手術が必要です。小さな穴なら点滴治療で改善することもあります。
🔗 瘻孔(ろうこう):隣接する臓器に異常な通路ができた状態で、多くの場合、手術が必要です。
参考文献
- Yamamichi N, Shimamoto T, Takahashi Y, et al. Trend and risk factors of diverticulosis in Japan: age, gender, and lifestyle/metabolic-related factors may cooperatively affect on the colorectal diverticula formation. PLoS One 2015; 10:e0123688.
- Ma W, Jovani M, Nguyen LH, et al. Association Between Inflammatory Diets, Circulating Markers of Inflammation, and Risk of Diverticulitis. Clin Gastroenterol Hepatol 2020; 18:2279.
- Strate LL, Liu YL, Aldoori WH, et al. Obesity increases the risks of diverticulitis and diverticular bleeding. Gastroenterology 2009; 136:115.
- Rottier SJ, van Dijk ST, van Geloven AAW, et al. Meta-analysis of the role of colonoscopy after an episode of left-sided acute diverticulitis. Br J Surg 2019; 106:988.
- Sharma PV, Eglinton T, Hider P, Frizelle F. Systematic review and meta-analysis of the role of routine colonic evaluation after radiologically confirmed acute diverticulitis. Ann Surg 2014; 259:263.
憩室炎の症状
憩室炎の最も代表的な症状は、持続的な腹痛です。軽く触るだけで痛い、歩くとお腹に響いて痛いといった場合は、炎症が強い(腹膜炎)可能性があり、重症化している可能性があります。
- 腹痛
- 発熱
- 吐き気、嘔吐
- 便通の変化:約半数の方に便秘が、2〜3割の方に下痢が見られます。
- 排尿の異常:炎症が隣接する膀胱に影響を及ぼし、頻尿、残尿感、排尿時の痛みといった症状が出ることがあります(約10〜15%)。
症状が軽い場合は数日で自然に治まることもありますが、痛みが強い場合や高熱がある場合は、すぐに医療機関を受診してください。
憩室炎のリスクを高める要因

- 食事:赤身肉の多い欧米型の食生活は、リスクを高めることが知られています。一方で、野菜や果物、全粒穀物などを多く摂る、食物繊維の豊富な食事はリスクを下げます。
- 肥満:特に内臓脂肪が多いと、憩室炎やその合併症のリスクが著しく高まります。最も重要な危険因子の一つです。
- 運動不足:ウォーキングなど、活発な運動習慣はリスクを下げます。
- 喫煙:憩室炎のリスクを高め、特に腸に穴が開く「穿孔性憩室炎」のリスクを上げます。
- 痛み止め(NSAIDs、アスピリンなど):これらの薬を日常的に使用していると、リスクが高まることがあります。
