専門医が解説!急性虫垂炎について
急性虫垂炎とは?
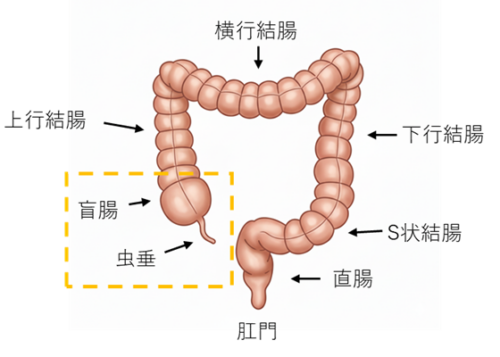
急性虫垂炎は、盲腸から出ている「虫垂」という細長い臓器が炎症を起こす病気です。一般的に「盲腸」とも呼ばれています。
急な腹痛を引き起こす病気の中では非常に一般的で、緊急手術が必要となる最も多い原因の一つです。
急性虫垂炎の原因
虫垂炎は、男性で約8.6%、女性で約6.9%が一生のうちに虫垂炎になると言われています。急性虫垂炎の主な原因は、虫垂の内部(内腔)が何らかの理由で塞がれてしまうことです。虫垂の内部が塞がれると、粘液がたまってパンパンに腫れあがり、内部の圧力が高まります。これにより虫垂への血の流れが悪くなり、組織が弱ってしまいます(虚血・壊死)。そこに細菌が繁殖することで炎症がさらに悪化し、最終的には虫垂の壁が破れてしまう「穿孔(せんこう)」に至ることがあります。
閉塞の主な原因
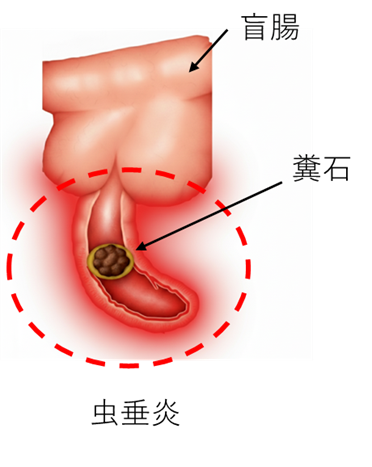
- 糞石(ふんせき)
硬くなった便の塊が虫垂につまり詰まり発症します。 - 腫瘍
特に40歳以上の成人、中でも高齢の方では、良性または悪性の腫瘍が虫垂を塞ぐことがあります。穿孔を起こした虫垂炎の場合、隠れた腫瘍が見つかる確率が通常より高いことが報告されています。 - その他
消化されなかった食べ物や、その他の異物、リンパ組織の腫れが原因となることもまれにあります。
急性虫垂炎の症状
多くの場合、症状は特徴的な順序で現れます。
🤧 腹痛
最初はみぞおちやおへその周りの、なんとなく重たいような痛みから始まります。時間が経つにつれて(数時間~半日ほど)、痛みが徐々にお腹の右下へと移動していくのが典型的な症状です。ただし、すべての人がこの通りに痛みが移動するわけではありません。
🍴 食欲不振
食欲がなくなるのも、よく見られる症状です。
😷 吐き気・嘔吐
腹痛が始まった後に、吐き気や嘔吐が起こることが多いです。
🌡️ 発熱
通常、症状が始まってから少し時間が経って37~38度程度の微熱が出ます。虫垂が破れる(穿孔する)と、38度以上の高熱になることもあります。
💡 その他の重要な症状
歩いたり体を動かしたりすると痛みが強くなることがあります。体位の変化や振動により症状が悪化する場合は、早めに医療機関を受診することをお勧めします。
検査と診断
診断は、症状の問診、身体診察、血液検査、画像検査の結果を総合的に判断して行います。
MEMO
虫垂は、お腹の右下あたりにありますが、人によっては位置が少し異なるため、痛みの出る場所が変わることがあり、診断が難しい場合があります。
血液検査
体の中で炎症が起きているかどうかを調べるために行います。白血球の数や、炎症反応を示すCRPという数値が上昇しているかを確認します。
画像検査
お腹の中の状態を詳しく見て、虫垂が本当に腫れているか、他の病気の可能性はないかを確認するために、画像検査は非常に重要です。
CT検査
X線を使って体の断面を撮影する検査で、診断精度が非常に高いのが特徴です。虫垂が6mm以上に腫れているか、壁が厚くなっていないか、周囲の脂肪組織に炎症が及んでいないかなどを正確に評価できます。妊娠していない成人の方には、最も推奨される検査です。
超音波(エコー)検査
超音波を使ってお腹の中を見る検査で、放射線の被ばくがありません。そのため、お子様や若年の女性、妊娠中の方の最初の検査として推奨されます。この検査では、虫垂が6mm以上に腫れているか、押したときに痛みがあるか、周囲に炎症や液体がないかなどを確認します。ただし、超音波検査は検査を行う人の技術に左右されやすく、体格などによってはっきりと虫垂が見えない場合もあります。その場合は、虫垂炎の可能性を否定できないため、当院ではCT検査での評価を推奨しています。
似た症状を持つ病気(鑑別診断)
右下腹部の痛みを引き起こす病気は虫垂炎以外にもいくつかあるため、それらの病気と見分けることが大切です。
- 感染性腸炎、大腸憩室炎、クローン病などの腸の病気
- 尿路結石、腎盂腎炎などの泌尿器科の病気
- 女性の場合:卵巣の病気(卵巣嚢胞、卵巣出血など)、骨盤腹膜炎
- 妊娠中の場合:子宮外妊娠、円靭帯痛など
急性虫垂炎の治療法
急性虫垂炎の治療には、主に手術療法(虫垂切除術)と抗生剤治療の2つの選択肢があります。どちらの治療法が選択されるかは、患者の状態(非穿孔性か穿孔性か、合併症の有無)、年齢、特定の状況(妊娠中など)、および患者の希望によって異なります。
手術: 虫垂切除術(Appendectomy)
虫垂切除術は、1世紀以上にわたり虫垂炎の標準治療であり、現在でも世界中で最も一般的な治療法です。発症から48時間以内に手術を行うと、術後感染やその他の合併症のリスクが下がることが報告されています。
手術のメリット
- 再発のリスクの低下
抗生剤治療を受けた患者さんの場合、90日以内に約3割、1年後には約4割の患者さんが追加の手術を受けていると報告されており、再発率が高いことが大きなデメリットです。一方、虫垂切除術は、病気の原因そのものを取り除くため、虫垂炎が再発することはほぼありません。 - 重症化の防止
虫垂炎は進行すると、虫垂壁の虚血、壊死を経て穿孔し、腹膜炎や膿瘍形成といった重篤な状態に至る可能性があります。 timely appendectomy (迅速な虫垂切除術) はこれらのリスクを大幅に減らします。 - 生活の質の向上と早期の社会復帰
一部の研究では、抗生剤治療を受けた患者さんと比較して、非穿孔性の虫垂炎では、腹腔鏡下手術のほうが、入院期間が短いといった利点があり、抗生剤加療にくらべ、回復が早く、社会生活への早期復帰が期待できると報告されています。
手術のデメリット
虫垂切除術は一般的な手術ですが、あらゆる外科手術と同様に固有のリスクを伴います。
- 麻酔のリスク
全身麻酔に伴う一般的なリスク(アレルギー反応、呼吸器・心血管系合併症など)があります。 - 術後感染症
手術部位感染: 虫垂切除術後の最も一般的な合併症の一つです。単純な創感染から、腹腔内に膿がたまる腹腔内膿瘍まで含まれます。穿孔性虫垂炎の患者で多く見られます。 - 腹腔内膿瘍
腹腔鏡手術は、創感染のリスクを低下させる一方、腹腔内膿瘍のリスクは開腹手術より高くなる可能性があります。 - 腸閉塞
特に穿孔性虫垂炎の患者では、術後に腸の動きが悪くなる麻痺性イレウスや、腸の癒着による機械的イレウスを合併する可能性があります。 - その他
術後の痛み、出血、皮膚切開による瘢痕(きずあと)などが挙げられます。
抗生剤治療
抗菌薬による非手術的治療は、手術を避けることを目的とした戦略であり、手術リスクが高い患者や手術を希望しない患者が対象となります。
抗生剤治療を受けた患者の約90%は、手術を回避できますが、7~10日間の抗生剤投与が必要となります。
- 適応となる患者 抗生剤治療が検討されるのは、主に以下の条件を満たす患者さんです。
- 非穿孔性虫垂炎(画像診断で炎症性腫瘤、膿瘍、穿孔などがない)であること。
- 汎発性腹膜炎の徴候がないこと。
- 大規模な膿瘍、炎症性腫瘤、穿孔、または腫瘍の画像所見がないこと。
MEMO:以下の穿孔リスク因子がない患者では、非手術的治療の成功率が高いとされています。
- 腹痛が48時間以上続いていない。
- 白血球数(WBC)が18,000/µL以下である。
- C反応性タンパク質(CRP)が著しく上昇していない。
- 画像検査で虫垂結石が認められない。
- 虫垂径が1.1 cm以下である
- 抗生剤が推奨されない症例(禁忌および相対的禁忌)
- 禁忌:
- 汎発性腹膜炎の身体所見がある。
- 血行動態が不安定、または重度の敗血症である。
- 相対的禁忌(慎重な検討が必要):
- 虫垂結石がある(合併症リスク、治療失敗率が高い)。
- 高齢患者(45歳以上)(反応が遅れる可能性、悪性腫瘍のリスク)。
- 症状が48時間以上続いている、発熱、炎症マーカーの上昇がある。
- 禁忌:
虫垂炎の合併症について
虫垂炎は、、初期の虫垂壁の炎症に続き、局所的な虚血、そして壊死が起こることがあり、この進行が以下の合併症を引き起こします。
虫垂穿孔(Perforated appendix)
高熱(39.4℃以上)、白血球数15,000/µL以上、CTで右下腹部に体液貯留が確認される場合は、虫垂穿孔を考慮する必要があります。とくに、腹痛や関連症状の発症後24時間以内に患者の13%から20%に虫垂穿孔が起こり、重症化することがあります。
膿瘍形成
虫垂が穿孔した場合、腹腔内の他の構造物(大網など)によって感染が閉じ込められ、腹腔内膿瘍または骨盤内膿瘍が発生することがあります。 膿瘍を形成した場合、抗生剤投与ととドレナージが選択されることがありますが、治療に反応しない場合は緊急手術が必要となります。
治療後のフォローアップと再発予防
大腸カメラについて
特に40歳以上の方や、虫垂炎が重症であった場合には、がんやポリープなどが隠れていないか、症状が落ち着いた後(術後1~2か月)に大腸カメラ検査を受けることが推奨されます。
再発を予防するために
抗生剤で治療した場合、1年以内に約2割程度のかたで再発を認めることがあります。そのため、抗生剤治療で一度症状が改善した場合でも、その後に待機的な手術(待機的虫垂切除術)を行うことは、有力な治療選択肢の一つです。
生活習慣と虫垂炎の直接的な因果関係ははっきりしていませんが、バランスの取れた食事や適度な運動を心がけ、便通を整えるなど、一般的な健康管理が大切となります。
参考文献
3. N Engl J Med. 2020;383(20):1907. Epub 2020 Oct 5.
